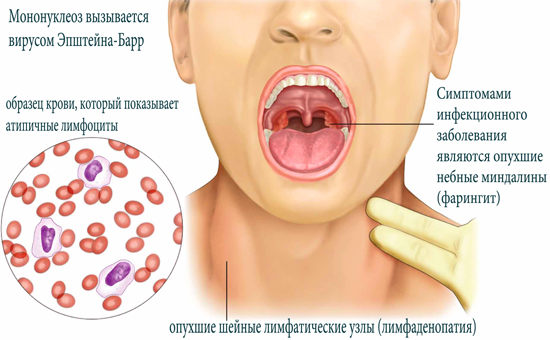
Эпштейна-Барр вирусная инфекция (инфекционный мононуклеоз)
Этиология. Заболевание вызывает вирус Эпштейна—Барр, ДНК-содержащий, который относится к семейству герпетических вирусов. Способен к длительной персистенции в В-лимфоцитах и приводит к их размножению, а не цитолизу. Кроме инфекционного мононуклеоза, вирус вызывает лимфому Беркитта и назофарингеальную карциному.
Эпидемиология. Источником инфекции является больной или вирусоноситель. Точных сведений о начале и продолжительности заразного периода в настоящее время нет. Пути передачи — воздушно-капельный и контактный, не исключаются водный, пищевой и контактно-бытовой. Наиболее часто болеют дети от 2 до 8 лет, в возрасте до 1 года инфекционный мононуклеоз встречается крайне редко. Заболевания обычно регистрируются в виде спорадических случаев, чаще в весенние и осенние месяцы.
После перенесенной инфекции иммунитет — стойкий, пожизненный. Данные свидетельствуют об отсутствии повторных заболеваний.
Патогенез. Вирус попадает в организм через слизистую ротоглотки и верхних дыхательных путей и вызывает поражение небных и носоглоточных миндалин, в которых идет массивная репликация возбудителя. Затем лимфогенным и гематогенным путем вирус проникает в лимфатические узлы, печень и селезенку, вызывая гиперпластические процессы в этих органах, сопровождающиеся пролиферацией лимфоидных и ретикуло-гистиоцитарных элементов с выходом их в кровь. Вирусные частицы содержатся и продуцируются в В-лимфоцитах.
В патогенезе ангины определенную роль играет бактериальная флора, для активации которой создаются благоприятные условия в результате повреждающего действия вируса. Инфекционно-аллергический компонент способствует развитию резко выраженного отека носоглотки, волнообразности течения патологического процесса и появлению в ряде случаев различных высыпаний.
Первичный диагноз.
Инфекционный мононуклеоз. Длительность инкубационного периода точно не установлена. По сведениям разных авторов, он может колебаться от 1 дня до 1—2 мес.
Заболевание в большинстве случаев начинается остро, с повышения температуры тела до высоких значений, появления налетов на миндалинах, затруднения носового дыхания и увеличения шейных лимфатических узлов. К концу первой недели пальпируются увеличенные печень и селезенка, в крови появляются атипичные мононуклеары (широкоплазменные лимфоциты). В ряде случаев заболевание начинается постепенно. В течение 2—5 дней ребенка беспокоят субфебрильная температура, небольшие катаральные явления.
Характерен внешний вид больного: лицо пастозное, из-за заложенности носа дыхание затруднено и ребенок дышит открытым ртом, отделяемое из носа отсутствует. Шейные лимфатические узлы заметно увеличены и могут создавать впечатление отека шеи; они плотные на ощупь, не спаяны между собой, малоболезненны. Кожа над лимфатическими узлами не изменена. При осмотре зева миндалины гипертрофированы, отечны, нередко соприкасаются между собой. Очень часто на миндалинах появляются налеты, иногда в виде сплошной пленки, не выходящей, однако, за их пределы. Налеты снимаются легко, крошатся, рвутся, поверхность миндалин после снятия налета не кровоточит. Практически всегда имеет место гепато- и спленомегалия. Иногда появляется небольшая желтушность склер и кожи, нередко высыпания различного характера и энантема на слизистой полости рта. Размеры селезенки нормализуются к концу 1-го месяца болезни, а печень может оставаться увеличенной до 3 месяцев.
У детей первого года жизни в начале заболевания отмечается насморк, иногда кашель, высыпания на коже встречаются чаще, рано появляется ангина с налетами.
В общем анализе крови: лейкоцитоз до 15—30 x 109/л с лимфо- и моноцитозом, СОЭ повышена до 20—30 мм/ч, но возможно и нормальное или пониженное количество лейкоцитов. В начале болезни отмечается значительное снижение сегментоядерных нейтрофилов и увеличение палочкоядерных. Самым характерным признаком является наличие атипичных мононуклеаров, их количество колеблется от 5 до 50% и выше, иногда появляются через 1—1,5 недели от начала болезни.
Осложнения инфекционного мононуклеоза обычно связаны с активацией микробной флоры (бронхит, пневмония, отит). В редких случаях при несоблюдении режима может произойти разрыв селезенки.
Заболевания, с которыми следует дифференцировать инфекционный мононуклеоз: с синдромом инфекционного мононуклеоза могут протекать инфекции, вызванные вирусами герпеса 1-го и 6-го типов, цитомегалия, аденовирусная инфекция и др. ОРВИ, токсоплазмоз, ВИЧ-инфекция, а также острый лейкоз, лимфогранулематоз, вирусные гепатиты.
Лимфома Беркитта — злокачественное поражение лимфоидной ткани, локализующееся преимущественно вне лимфатических узлов — в верхней челюсти, почках, яичниках. Встречается преимущественно у детей в отдельных странах Африки и Азии.
Назофарингеальная карцинома — злокачественная опухоль носоглотки, поражающая чаще мужское население в Китае.
Показания к госпитализации:
1. Больные с тяжелыми и среднетяжелыми формами заболевания и развившимися осложнениями.
2. Дети до 2 лет.
3. Дети из закрытых детских коллективов, из семей с неблагоприятными жилищными и социальными условиями.
Регистрация. Диагноз заносится в историю развития ребенка. Извещение в ЦСЭН не направляется.
Противоэпидемический режим и мероприятия в очаге:
1. Ребенка изолируют до полного клинического выздоровления (в среднем на 2—3 недели), после чего он может посещать детское учреждение.
2. Дети, находившиеся в контакте, наблюдаются врачом не менее 2 недель.
3. Дезинфекция в очаге не проводится.
Лечение на дому. Ребенка нужно поместить в отдельную, хорошо проветриваемую комнату. Постельный режим желателен до нормализации температуры тела и исчезновения налетов на миндалинах. В диете особых ограничений нет, однако пища рекомендуется механически и химически щадящая с учетом ангинозного процесса. Исключаются острые блюда, наваристые мясные супы. Ребенку следует давать большое количество жидкости (отвары сухофруктов, кураги, шиповника, натуральные соки). Большое внимание уделяется уходу за полостью рта: дети должны чистить зубы, полоскать рот теплым 2% раствором соды, губы смазывать вазелином или детским кремом. Чтобы полость носа освобождалась от слизи и корок, в носовые ходы закапывается отвар ромашки или зверобоя.
В последнее время имеется положительный опыт лечения инфекционного мононуклеоза вифероном (1, 2, 3), который назначается по 1 свече 2 раза в день, курсом обычно на 5—10 дней. Назначаются десенсибилизирующие препараты (тавегил, супрастин), поливитаминные комплексы, аскорутин, витамин А. Необходимо полоскание горла фурацилином, йодинолом.
Антибиотики назначаются по показаниям с учетом бактериальной этиологии ангины. Не рекомендуется использование ампициллина в связи с возможностью аллергического дерматита. Но следует отметить, что аллергическая сыпь возникает при назначении и других антибиотиков, в частности аминогликозидов, поэтому следует отдавать предпочтение комбинации виферона с антисептиками местного действия (фарингосепт и др.), учитывая возраст ребёнка. Имеются сообщения об эффективности метронидазола.