Системные клещевые боррелиозы у детей
Инфекционное природно-очаговое заболевание (болезнь Лайма), вызываемое спирохетоподобными микроорганизмами — боррелиями, с трансмиссивным путем передачи, характеризующееся полиморфизмом клинических проявлений с поражением почек, нервной системы, сердца, суставов, печени, с тенденцией к хроническому рецидивирующему течению.
Эпидемиология. Источником инфекции в природе являются грызуны, собаки, овцы, крупный рогатый скот, птицы. Переносчиками и основным резервуаром возбудителя боррелиоза служат рецинусные клещи (чаще Ixodus ricinus), у которых инфицированность продолжается весь жизненный цикл и может передаваться трансовариально потомству. Взрослые клещи обитают в кустарнике приблизительно в метре от земли. Поскольку боррелии попадают в организм человека только со слюной клеща, во время присасывания, заражение людей происходит нечасто, потому что лишь у некоторых зараженных клещей возбудитель находится в слюнных железах. Не исключен и трансплацентарный путь передачи инфекции плоду. Риск заражения болезнью Лайма возрастает при содержании домашних животных. От человека к человеку заболевание не передается. Возможна реинфекция. Чаще болеют дети дошкольного и особенно школьного возраста.
Для системных клещевых боррелиозов характерна весенне-летняя сезонность, но возможны случаи заболевания и в начале осени.
Патогенез. Со слюной клеща боррелии попадают в организм человека через поврежденную при укусе кожу. С током лимфы и крови возбудитель достигает внутренних органов, суставов, ЦНС. При гибели микроорганизмов выделяется эндотоксин, обусловливающий формирование иммунопатологических реакций. У больных, не получавших этиотропную терапию, боррелии персистируют в различных тканях организма в течение многих лет, вызывая хроническое рецидивирующее течение болезни (Лечение антибиотиками показано во всех стадиях!).
Иммунитет при болезни Лайма носит нестерильный характер. Возможно повторное заражение у переболевших через 5—7 лет.
Первичный диагноз. Инкубация колеблется в широких пределах от 1 до 53 дней, чаще ограничиваясь в рамках 5—11 дней. Выделяют ранний и поздний период болезни. Ранний период включает две стадии.
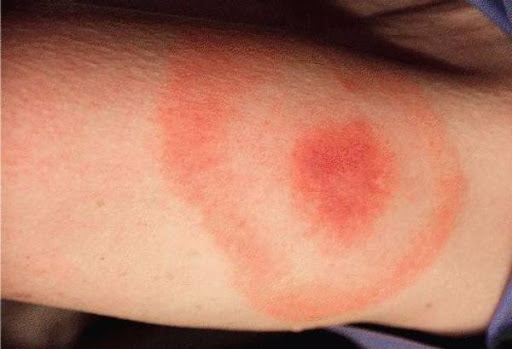
I стадия характеризуется острым или подострым началом. Общеинфекционные симптомы проявляются лихорадкой, чаще субфебрильной, но иногда достигающей 39—40°С, ознобом, головной болью, ломотой в мышцах, выраженной слабостью и утомляемостью. Вокруг укуса клеща возникает распространяющееся кольцевидное покраснение с ярко-красными наружными краями и бледной серединой, 10 — 20 см в диаметре, иногда достигающее 60 см. Характерным признаком является расширение — миграция эритемы от места укуса в течение 2—7 дней. Внутри большой эритемы могут быть отдельные кольцевидные образования меньшего размера. Локализуется эритема чаще в области шеи, в подмышечных и паховых областях, на туловище. У некоторых детей весь пораженный участок кожи имеет равномерно красный цвет, у других на фоне эритемы появляются везикулы и участки некроза. Возможна уртикарная сыпь на лице, крапивница, небольшие преходящие красные точечные и кольцевидные высыпания, а также конъюнктивит. Иногда при осмотре определяется регионарный лимфаденит. В области эритемы возникают неприятные ощущения, чувство жжения, зуда, боли.
Приблизительно у каждого 5-го кожные проявления бывают единственным признаком I стадии болезни, а в 1/3 случаев этот период протекает без кожных изменений — безэритематозная форма.
У отдельных больных имеет место увеличение печени, сопровождающееся анорексией, тошнотой, рвотой, болями в правом подреберье, возрастает активность АлАТ. Иногда уже в остром периоде развивается клиника серозного менингита.
Как при других инфекционных заболеваниях, возможна субклиническая форма болезни, что не исключает в последующем развитие II и III стадии.
II стадия возникает у 10—15% больных и характеризуется появлением неврологической и/или кардиальной симптоматики на 2—21-й (чаще 4—5-й) неделе от момента инфицирования.
Неврологическая симптоматика проявляется в виде серозного менингита или менингоэнцефалита с соответствующими изменениями в ликворе. Характерно поражение черепных нервов, чаще лицевого, одно- или двустороннее, реже страдают глазодвигательные, зрительный и слуховой нервы. Периферические радикулопатии проявляются корешковыми чувствительными расстройствами в шейном, грудном и поясничном отделах в виде болей, парастезий, плечевым плекситом, моно- или полиневритом с нарушением функции определенных групп мышц. Нередко встречается лимфоцитарный менингорадикулоневрит Баннаварта — сочетание менингита, неврита черепного нерва и радикулоневрита, протекающего с интенсивными корешковыми болями (чаще имеют место шейно-грудные радикулиты).
У детей, в отличие от взрослых, менингеальный синдром преобладает над изменениями периферической нервной системы. Не исключены и более тяжелые повреждения нервной системы — энцефалиты, миелиты, хорея, церебральная атаксия.
Паталогические изменения сердечно-сосудистой системы наблюдаются реже и проявляются нарушением проводимости по варианту атриовентрикулярной блокады. Возможно развитие кардита. Больных беспокоят сердцебиение, одышка, сжимающие боли за грудиной, головокружение. Изменения на ЭКГ от удлинения интервала P-Q до полной атриовентрикулярной блокады.
Поскольку боррелии проникают в любые органы и ткани, во II стадии клиническая картина проявляется полиморфизмом симптоматики. Поражение кожи протекает с образованием вторичных кольцевидных элементов, эритематозной сыпью на ладонях, диффузной эритемой и уртикарной сыпью, доброкачественной лимфоцитомой кожи (появление единичного инфильтрата или узелка, либо диссеминированных бляшек на мочках уха, сосках, а также в паховой области, включая гениталии).
Возможные неспецифические проявления генерализации: конъюнктивит, ирит, хориоретинит, ангина, бронхит, гепатит, спленит, орхит, появление эритроцитов и белка в моче.
III стадия сопровождается развитием артритов (хронический Лайм-артрит), поражением кожи (атрофический акродерматит) и хронических неврологических синдромов, формируется у 10% больных через 4—6 недель от начала болезни (иногда на сроках до 2 лет).
В некоторых случаях за несколько недель до появления артрита больных беспокоят лихорадка, слабость, утомляемость, головная боль, тошнота, напряжение шейных мышц . Довольно часто отмечаются мигрирующие артралгии, имеющие интермиттирующий характер, могут повторяться несколько раз, но проходят самостоятельно. Чаще всего поражаются крупные суставы, реже суставы пальцев рук и ног. Объективные признаки воспаления обычно отсутствуют даже при интенсивных артралгиях, но возможно появление припухлости. Со временем частота рецидивов снижается. Обычно наблюдается 4—6 суставных атак, разделенных длительными ремиссиями, до 4—6 недель. Считают, что артрит продолжается не более 5 лет.
Атрофический акродерматит характеризуется появлением цианотично-красных пятен на коленях, локтях, тыле кистей и стоп. Кожа отечна, формируются воспалительные инфильтраты или узелки фиброзной консистенции. Воспалительная фаза длится много лет, переходя в склеротическую, кожа атрофируется и напоминает смятую папиросную бумагу. Латентный период до развития атрофического акродерматита — от 1 года до 8 лет и более.
Неврологические синдромы проявляются по варианту хронического энцефалита, спастического парапареза, расстройства памяти, деменции, хронической аксональной полирадикулопатии и др.
К редким синдромам, встречающимся на этой стадии болезни Лайма, относятся хореидиты кератиты, отслойка сетчатки, потеря слуха.
В случае боррелиозной инфекции у беременных описаны случаи смерти новорожденных через несколько часов после рождения в связи с врожденными пороками сердца, кровоизлияниями в головной мозг. Возможны случаи внутриутробной гибели плода и мертворожденна.
Опорные диагностические признаки при постановке диагноза: нахождение в эпидемичесюм очаге в весенне-летний период; присасывание клеща; наличие кольцевидной распространяющейся эритемы. Во II и III стадии — неврологическая, кардиологическая симптоматика, поражение суставов.
Лабораторная диагностика. В общем анализе крови у половины больных повышение СОЭ, у некоторых имеет место лейкоцитоз.
Специфические антитела определяются в реакции непрямой иммунофлюоресценции (н-РИФ) у 2/3 больных — в большинстве случаев на 20—30-й день болезни. Возможны ложноположительные серологические реакции у больных сифилисом, возвратным тифом, другими спирохетозами, а также при ревматических заболеваниях и инфекционном мононуклеозе.
Заболевания, с которыми следует дифференцировать системный клещевой боррелиоз: в периоде кожных проявлений — со стрептококковым целлюлитом, эризипелоидитом, рожей, системной красной волчанкой, ревматоидным артритом. При поражении нервной системы — с различными формами клещевого энцефалита, серозными менингитами. При изменениях со стороны сердца — с ревмокардитом, кардиопатиями. При поражении суставов — с ревматизмом, реактивными артритами, болезнью Рейтера. Дифференциальный диагноз, в зависимости от клинических проявлений, проводится и с другими болезнями.
Показания к госпитализации. Учитывая возможность перехода болезни в позднюю стадию, лечение должно проводиться стационарно.
Регистрация. Диагноз заносится в инфекционный журнал и в историю развития ребенка. В ЦСЭН направляется экстренное извещение.
Противоэпидемический режим и мероприятия в очаге. Мероприятия включают индивидуальные и коллективные средства защиты от клещей и аналогичны таковым при клещевом энцефалите. При обнаружении клеща он должен быть удален, а место присасывания смазывают йодной настойкой. В эндемичных регионах рекомендуется исследовать снятого присосавшегося клеща на зараженность боррелиями. Люди, с которых сняты инфицированные клещи, находятся под наблюдением врача и серологическим контролем в течении 4—5 месяцев. Серологическая реакция проводится с интервалом в 2—3—5 недель (н-РИФ). В течение первых 3—5 щей после укуса назначается доксициклин (или другой антибиотик) перорально на 3—5 дней.
Лечение на дому не проводится. При раннем назначении антибактериальных препаратов (тетрациклин, ампициллин, эритромицин, левомицетин) значительно снижается вероятность перехода во II и III стадии болезни и прогноз является благоприятным.
Диспансеризация детей после перенесенного системного клещевого боррелиоза осуществляется в условиях КИЗа в течение года. Клинико-лабораторное обследование проводится через 2—З недели, 3 месяца, 6 месяцев и 1 год после выписки из стационара. В период реконвалесценции рекомендовано общеукрепляющее лечение, включающее витамины и препараты адаптогентой направленности (элеутерококк, лимонник и др).
При сохранении кожных, неврологических, ревматических проявлений к диспансеризации привлекаются соответствующие специалисты. Используются лабораторные и инструментальные методы для уточнения степени поражения тех или иных органов и систем. Лечение проводится с учетом боррелиогной этиологии поражения.