Менингококковая инфекция у детей
Острое инфекционное заболевание, вызываемое грамотрицательным диплококком, передающееся воздушно-капельным путем, характеризующееся локализованным или генерализованным инфекционным процессом с развитием острого назофарингига, менингококкемии, гнойного менингита, менингоэнцефалита, реже — с поражением других органов и систем.
Этиология. Менингококк имеет несколько серологических групп — А, В, С, D, X, У, Z. Во время эпидемического подъёма заболеваемости обычно выделяется серотип А, реже С и В. Чрезвычайно чувствителен к изменению температуры, основным фактором патогенности возбудителя является эндотоксин.
Эпидемиология. Источником заражения является больной менингококковой инфекцией, чаще локализованными формами, или менингококконоситель, особенно при наличии у него катаральных явлений в носоглотке. По данным различных авторов, на 1 случай генерализованной менингококковой инфекции приходится от 10—20 до 2—4 тыс. носителей. Механизм передачи инфекции — аэрогенный, но ввиду нестойкости возбудителя заражение происходит, если контакт с больным был достаточно продолжительным и близким, т.е. источник обычно находится в ближайшем окружении ребенка (в 70% случаев — на расстоянии менее 0,5 м). Восприимчивость к менингококку невысокая, индекс контагиозности составляет 10—15%.
Выражена зимне-весенняя сезонность с наибольшим числом заболеваний в феврале—апреле. Периодические подъемы заболеваемости наблюдаются каждые 10—15 лет. В межэпидемический период заболевают преимущественно дети раннего возраста, во время эпидемии — люди более старшего возраста.
Патогенез. Менингококки попадают на слизистую носоглотки воздушно-капельным путем, что в большинстве случаев не ведёт к развитию воспаления, т.е. имеет место «здоровое носительство». В некоторых случаях формируется местный процесс — менингококковый назофарингит. Значительно реже возбудитель преодолевает местные барьеры и проникает в кровяное русло. Бактериемия сопровождается массивным распадом менингококка благодаря бактерицидным свойствам крови с выделением большого количества эндотоксина, под воздействием которого разрушается эндотелий сосудов, что приводит к микроциркуляторным нарушениям. Нарушается проницаемость капилляров, возникает спазм мелких сосудов, активируется свертывающая система крови с последующим развитием ДВС-синдрома с присущей ему клинической симптоматикой. Формируются выраженные нарушения микроциркуляции, сопровождающиеся отёком, прежде всего, головного мозга. Преодолевая гематоэнцефалический барьер, менингококк вызывает гнойный воспалительный процесс мозговых оболочек и вещества мозга.
Первичный диагноз. Клинические проявления менингококковой инфекции разнообразны. Выделяют следующие ее формы:
1. Локализованная форма — острый назофарингит.
2. Генерализованные (манифестные) формы — менингококкемия, гнойный менингит (менингоэнцефалит) и смешанный вариант (менингококкемия с гнойным менингитом).
3. Кроме того, различают редкие формы, развивающиеся процессе генерализации инфекции — менингококковый эндокардит, иридоциклит, артрит (синовит), менингококковая пневмония. Последняя может быть и первичной в результате попадания менингококка в легкие непосредственно через дыхательные пути.
Инкубационный период колеблется от 2 до 10 дней.
Острый назофарингит составляет до 80% случаев всех заболеваний менингококковой инфекцией, однако диагностируется очень редко. Болезнь начинается остро с повышения температуры тела до субфебрильных значений. Ребенка беспокоит головная боль, боль и першение в горле, заложенность носа, насморк со скудным слизисто-гнойным, иногда сукровичным отделяемым, сухой кашель. При осмотре зева отмечается: задняя стенка глотки гиперемирована, отечна, иногда с наложениями слизи. Часто имеет место двухсторонний склерит, coпровождающийся гиперемией конъюнктив. Клиническая симптоматика держится от 2 до 5—7 дней и нередко предшествует развитию генерализованных форм болезни. В очаге менингококковой инфекции необходимо тщательно осматривать контактировавших с больным детей на предмет наличия у них назофарингита, а при выявлении — изолировать и назначить им лечение.
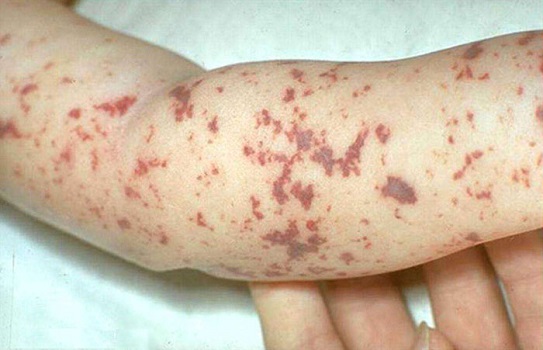
Менингококкемия начинается остро, нередко внезапно, родители могут назвать час заболевания. Температура тела с нормальных значений повышается до 39—40°С, появляется озноб, сильная головная боль, повторная рвота. Основным клиническим признаком является характерная геморрагическая сыпь — от точечных петехий до обширных звездчатых кровоизлияний. Самая частая локализация сыпи — ягодицы, бедра, голени, нижняя часть живота, руки («нижнее расположение»). Появление сыпи на лице — прогностически неблагоприятный признак, свидетельствующий о выраженной тяжести болезни, на который необходимо обращать особое внимание.
В ранней стадии болезни может появляться папулезная сыпь, напоминающая аллергическую и располагающаяся на всей поверхности кожи, которая в течение нескольких часов исчезает или в центре ее возникает петехия, быстро превращающаяся в звездчатую геморрагию. При осмотре больного ребенка обращает на себя внимание резко выраженная бледность кожи вялость. Клиническая картина болезни нарастает бурно, в течение 1—2 сут. с возможным развитием инфекционно-токсического шока (особенно ярко выражен при молниеносной форме менингококкемии).
Гнойный менингит также начинается остро с озноба и подъема температуры тела до 39—40°С. Дети старшего возраста жалуются на сильную головную боль распирающего характера без четкой локализации, у маленьких детей отмечаются такие признаки, как беспокойство, плач, пронзительный крик. Одним из ведущих симптомов является гиперстезия на различные раздражители (головная боль усиливается на сильный звук, яркий свет, прикосновение; у маленьких детей симптом «отрицания материнских рук»). Характерна повторная или многократная рвота, не связанная с приемом пищи. К концу первых суток появляются и быстро прогрессируют симптомы мышечной ригидности (ригидность мышц затылка, симптомы Кернига, Брудзинского и др.); ребенок вялый, не может сидеть не опираясь на руки (симптом «треножника»), кожа бледная, пульс учащен, тоны сердца приглушены, артериальное давление с тенденцией к снижению.
Менингоэнцефалит сопровождается двигательным возбуждением, нарушением сознания, судорогами и появлением очаговой симптоматики.
Смешанная форма — менингит (менингоэнцефалит) с менингококкемией может протекать как с преобладанием клиники менингита и менингоэнцефалита, так и менингококкемии.
У детей первого года жизни менингококковая инфекция в подавляющем большинстве случаев протекает тяжело. Выражены лихорадка, интоксикация, характерны резкий плач, крик. Сыпь часто появляется в первые сутки и имеет типичное расположение. При менингите одним из начальных симптомов являются судороги. Дети адинамичны, сонливы и беспокойны. Обращает на себя внимание слабая выраженность симптомов мышечной ригидности (внутричерепное давление компенсируется за счет расхождения швов костей черепа и наличия родничка), но характерны выбухание и напряжение
большого родничка, положительный симптом Лессажа (симптом «подвешивания»). Однако при выраженной рвоте и развитии синдрома церебральной гипотензии выбухание родничка отсутствует, более того, он может быть запавшим, а мышечный тонус сниженным — менингеальные симптомы в этом случае отрицательные. Часто в патологический процесс вовлекается вещество головного мозга и появляются очаговые: знаки, свидетельствующие о клинике менингоэнцефалита. Главной особенностью менингококковой инфекции у детей раннего возраста является преобладание общеинфекционной симптоматики над выраженностью менингеального синдрома.
Осложнения у больных менингококковой инфекцией могут быть специфическими и неспецифическими. К специфическим следует отнести неотложные состояния, развивающиеся на ранних этапах болезни.
1. Инфекционно-токсический шок — в первые часы болезни появляется обильная геморрагическая сыпь, ребенок бледный, конечности холодные, пульс частый ослабленного наполнения и напряжения, нарастает цианоз, одышка, снижается температура, характерна прогрессирующая прострация.
2. Острый отек-набухание головного мозга характеризуется головной болью, судорогами, повторной рвотой, психомоторным возбуждением, потерей сознания. Выявленные при осмотре гиперемия лица, дыхание по типу Чейна — Стокса, брадикардия (аритмия) являются грозными симптомами и свидетельствуют о вклинении головного мозга в большое затылочное отверстие. Задержка с оказанием неотложной медицинской помощи при развитии специфических ocложнений приводит к летальному исходу.
Неспецифические осложнения обусловлены активацией вторичной бактериальной флоры, сопровождающейся развитием чаще всего пневмонии и отита неменингококковой этиологии.
Диагностика менингококковой инфекции основана на тщательном анализе динамики клинической картины, для чего необходимы:
1. Подробный сбор анамнеза (острейшее начало с указанием часа заболевания, стойкая гипертермия с кратким эффектом от антипиретиков, рвота, головная боль, гиперстезии).
2. Осмотр больного, включающий:
а) оценку тяжести состояния;
б) выявление симптомов токсикоза (вялость, сонливость или возбуждение, у грудных детей — монотонный плач);
в) обнаружение сыпи в области нижних конечностей, ягодиц (морфология сыпи геморрагическая или папулезная);
г) выявление и определение степени гемодинамических нарушений (диффузный серо-синий цианоз, мраморный рисунок кожи, акроцианоз, похолодание конечностей, одышка, тахикардия, гипотония, олигурия);
д) у остролихорадящего ребенка обязательно определение менингеальных симптомов (ригидность затылочных мышц, симптомы Кернига, Брудзинского; у детей грудного возраста — выбухание большого родничка, симптомы Лессажа и «отрицания материнских рук»);
е) выявление наличия общемозговой симптоматики (судороги и их эквиваленты, бред, галлюцинации, сопор, кома).
Выраженный акцент на клиническую диагностику обусловлен особой тяжестью менингококковой инфекции и быстрым, порой фатальным развитием клиники, когда вопрос жизни и смерти решают считанные часы и особо важна своевременность оказания медицинской помощи.
Лабораторная диагностика при генерализованных формах в условиях поликлиники не проводится, поскольку больной экстренно госпитализируется на основании только клинических признаков. При подозрении на менингококковый назофарингит и обследовании в очаге забирается посев на менингококк. Исследуемый материал — слизь с задней стенки глотки — берут натощак или через 3—4 ч после еды стерильным ватным тампоном с обязательным надавливанием шпателем на корень языка. Тампон (со слегка загнутым концом) вводят за мягкое небо в носоглотку и проводят 2—3 раза по задней стенке. При извлечении тампон не должен касаться зубов, слизистой щек, языка и язычка. Материал необходимо засеять на месте его взятия на чашку Петри с питательной средой, предварительно подогретой в термостате, или погрузить в пробирку с транспортной средой (средой обогащения) и доставить в лабораторию с соблюдением температурного режима (35—40°С). При транспортировке материала на короткие расстояния (не более 3 ч) достаточно смочить тампон питательной средой.
Заболевания, с которыми следует дифференцировать менингококковую инфекцию: септицемия, грипп, тромбоцито-пеническая пурпура, геморрагический васкулит, лекарственная болезнь с поражением кожи в виде сыпи. Правильнее будет сказать, что при вышеназванных заболеваниях всегда следует исключать менингококковую инфекцию.
Гнойный менингит следует дифференцировать с менингитами другой этиологии, но это уже задача врача-инфекциониста, поскольку при подозрении на менингит любой этиологии ребенок должен быть срочно госпитализирован.
Показания к госпитализации больных менингококковой инфекцией:
1. Немедленно госпитализируются все больные генерализованной формой болезни или с подозрением на нее.
2. Больные назофарингитом в случае бактериологического подтверждения менингококковой этиологии по показаниям или при наличии в квартире других детей дошкольного возраста и лиц, работающих в детских дошкольных учреждениях.
Регистрация. Диагноз заносится в историю развития ребенка и инфекционный журнал поликлиники. В ЦСЭН направляется экстренное извещение.